ページ最下部に大腿骨近位部骨折のリハビリテーションで使用できる自主トレーニング集のリンクがあります。時期別に運動内容をまとめていますので、是非チェックしてみてください!
はじめに
大腿骨近位部骨折は、高齢者に多く発生する骨折の一つであり、寝たきりや要介護状態に直結する重大な疾患です。
リハビリテーションを適切に行うことで、機能の回復だけでなく、再発の予防や生活の質(QOL)の向上にもつながります。
本記事では、リハビリテーションの進め方を時期ごとにわかりやすく解説し、実際の指導で使える自主トレ素材も紹介しています。
医療・介護従事者の方はもちろん、ご家族でのケアにもご活用ください。
大腿骨近位部骨折とは?
大腿骨近位部骨折とは、太ももの骨(大腿骨)のうち、股関節に近い部分に生じる骨折を指します。
具体的には、大腿骨頚部や転子部で骨折が起こります。
細かく見ていくと、骨頭骨折、頸部骨折、頸基部骨折、転子部骨折、転子下骨折に分けられます。

推定発症率割合は・・・
大腿骨頚部骨折と転子部骨折が 約 45%~50%、
転子下骨折が約5~10%、骨頭骨折・頸基部骨折が1%未満となっています。
臨床場面でも、圧倒的に大腿骨頸部骨折と転子部骨折が多い印象です。
骨頭骨折、頸部骨折、頸基部骨折、転子部骨折、転子下骨折のそれぞれの特徴を表にまとめました。
| 名称 | 発生部位 | 特徴・ポイント |
|---|---|---|
| 骨頭骨折 | 大腿骨の最も上端、球状の関節面(大腿骨頭) | ・非常にまれ(交通事故などの高エネルギー外傷) ・血行障害を起こしやすく、骨頭壊死のリスクが高い ・人工骨頭置換や観血的整復が必要な場合もある |
| 頸部骨折 | 骨頭のすぐ下にある「首の部分」 | ・高齢者の転倒で最もよく見られる ・関節内骨折であり、骨癒合しにくい ・骨頭への血流が途絶えやすく、人工骨頭置換の適応が多い |
| 頸基部骨折 | 頚部の下端、転子部との境界付近 | ・頚部骨折と転子部骨折の中間のような位置 ・分類上は頚部骨折とされることが多いが、治療選択に影響する ・手術で髄内釘固定が選ばれることもある |
| 転子部骨折 | 大転子・小転子(筋肉が付着する部分)を含む領域 | ・関節外骨折で血流は保たれる ・骨癒合しやすいため、固定術が基本(髄内釘やプレート) ・早期離床・リハビリが可能になりやすい |
| 転子下骨折 | 転子部よりさらに下の骨幹部に近い位置 | ・転倒や転落で生じることがある ・筋肉の牽引力が大きく、骨折部がズレやすい ・整復・固定がやや難しく、しっかりとした内固定が必要 |
これらの部位は体重を支える重要な構造であり、骨折により立位・歩行などの基本動作が著しく制限されます。
大腿骨近位部は、骨の中でも構造的に細く、特に高齢者では骨密度が低下しやすいため、骨折のリスクが高くなります。
また、関節に近いため、骨折の位置によっては骨への血流が障害され、自然治癒が難しいこともあります。
この骨折は、整形外科領域においても頻度が高く、介護が必要となるきっかけになりやすい重大な外傷です。
発症すると、長期の安静が必要になる場合もあり、全身状態の悪化や寝たきりのリスクが伴います。
適切な診断と早期対応、そしてリハビリテーションを通じた機能回復が、日常生活への復帰の鍵となります。
大腿骨頸部骨折について
大腿骨頸部骨折は、高齢者に多くみられる骨折で、治療方針やリハビリテーション計画を立てるうえで「Garden分類」がよく用いられます。
Garden(ガーデン)分類は、大腿骨頸部骨折の骨折型と転位の程度を評価するための分類法の一つです。
通常、X線を用いて骨折部の転位状況や骨の整合性を確認し、StageⅠ〜Ⅳの4段階に分類されます。
この分類は治療方針の選択や予後の予測に重要な情報を提供する指標として広く用いられています。
Garden分類
| Stage | 骨折の状態 | 特徴 | 分類区分 |
|---|---|---|---|
Stage I | 不完全骨折(若木骨折型) | 骨折線が不完全で、骨頭は外反位。内側の皮質に骨折線なし。 | 非転位型 |
Stage II | 完全骨折(転位なし) | 骨折は完全だが骨のずれはなく、骨梁の向きも正常。 | 非転位型 |
Stage III | 完全骨折(転位あり) | 骨がずれており、骨頭が内反。骨梁が水平化し、方向が一致しない。 | 転位型 |
Stage IV | 完全骨折(高度転位) | 骨のずれが大きく、骨梁は整列するが方向が異常。 | 転位型 |
※ 非転位型(Stage I・II)は保存的または内固定術が選択されることが多く、転位型(Stage III・IV)は人工骨頭置換術などの手術が選択されやすい傾向があります。
リハビリテーションに関連するポイント
- 非転位型(Stage I・II)
- 骨の安定性が高いため、早期荷重や歩行練習が可能になることが多い。
- 骨癒合の経過を観察しつつ、可動域訓練や筋力トレーニングを進める。
- 骨の安定性が高いため、早期荷重や歩行練習が可能になることが多い。
- 転位型(Stage III・IV)
- 骨頭壊死や偽関節のリスクがあるため、人工骨頭置換術が選択されることが多い。
- 術後は脱臼予防を意識した動作指導が必要であり、歩行や起居動作の指導がリハビリの中心となる。
- 骨頭壊死や偽関節のリスクがあるため、人工骨頭置換術が選択されることが多い。
大腿骨転子部骨折について
高齢者に多くみられる大腿骨転子部骨折は、転倒などによって大腿骨の大転子・小転子付近に生じる骨折です。
この骨折の治療方針やリハビリの難易度を判断するために用いられるのが「Evans分類」です。
Evans(エバンス)分類は、大腿骨転子部骨折における骨折型および安定性を評価するための分類法です。
通常、X線を基に骨折線の走行と骨片の転位状況を確認し、「安定型」と「不安定型」に大別されます。
特に、内側支柱(内側皮質)が保たれているかどうかが分類の重要な判断基準となります。
この分類は、適切な内固定方法の選択や術後の荷重許可、リハビリテーション計画の立案に役立つ指標として臨床で広く使用されています。
Evans分類
Evans分類は、骨折の方向や骨片の転位の有無、整復の難易度に基づいて以下のように分類されます。
| 分類 | 骨折の状態 | 整復の難易度 | 安定性の分類 | 備考 |
|---|---|---|---|---|
Type 1 – Group 1 | 転位なし・内側皮質の粉砕なし | 容易 | 安定型 | 内反変形のリスク低い |
Type 1 – Group 2 | 転位あり・内側皮質の軽度粉砕 | 容易 | 安定型 | 整復しやすく治療成績良好 |
Type 1 – Group 3 | 転位あり・内側皮質の粉砕あり | 困難 | 不安定型 | 整復位の保持が難しく内反変形しやすい |
Type 1 – Group 4 | 高度粉砕骨折 | 非常に困難 | 不安定型 | 内反変形・再転位のリスク高 |
Type 2 | 骨折線が外側遠位へ | 整復困難 | 不安定型 | そもそも骨折パターンが不安定 |
※ Type 1は骨折線が小転子から大転子へ向かうもので、Type 2は小転子から外側遠位へ向かいます。Type 2は構造的に不安定で、手術固定後も再転位のリスクが高いとされています。
リハビリテーションに関連するポイント
- 安定型骨折(Type 1 – Group 1・2)
- 早期離床・荷重訓練が可能
- 骨接合後の固定力も比較的高く、リハビリ進行がスムーズ
- 高齢者でも歩行自立が得られやすい
- 早期離床・荷重訓練が可能
- 不安定型骨折(Type 1 – Group 3・4、Type 2)
- 固定力が不十分になりやすく、慎重な荷重訓練が必要
- 骨癒合や再転位に注意して荷重制限のあるプログラムを組む
- 特に筋力訓練より体幹安定性や姿勢保持練習の比重が増える
- 固定力が不十分になりやすく、慎重な荷重訓練が必要
大腿骨転子部骨折では、Evans分類により「安定型」か「不安定型」かを見極めることが重要となります。
特に不安定型では、骨のズレや再転位のリスクを踏まえた慎重なアプローチが求められます。
分類を理解し、安全なリハビリテーション計画の立案が必要です。
大腿骨近位部骨折の原因は?
① 転倒(※最も多い)
- 室内の段差やカーペット、浴室の滑りやすい床などでのつまずきや滑落
- 夜間の移動時やトイレに向かう途中など、視認性の悪い状況下での転倒

② 骨粗鬆症
- 骨密度が低下し、わずかな衝撃でも骨折しやすくなる
- 特に閉経後の女性に多く、進行に気づきにくい
③ 筋力・バランスの低下
- 加齢による全身や下肢筋力の低下
- バランス能力、姿勢保持能力の低下による歩行時のふらつき
④ 薬剤や他疾患の影響
- 睡眠薬や降圧薬などによるふらつき
- 脳血管障害や認知症による判断力や反応速度の低下
⑤ 視覚・聴覚機能の低下
- 周囲の危険を認識しづらくなり、事故につながる
⑥ 高エネルギー外傷(若年者)
- 若年者ではまれに交通事故や高所からの転落などが原因となる
⑦ 病的骨折
- 骨転移による病的骨折
- 特に乳がん、前立腺がん、肺がん、腎がん、甲状腺がんなどは大腿骨近位部に転移しやすい
- 多発性骨髄腫により、骨全体に病的変化を起こし、特に体幹や大腿骨などの長管骨の骨折リスクが高い
大腿骨近位部骨折の治療方法は?
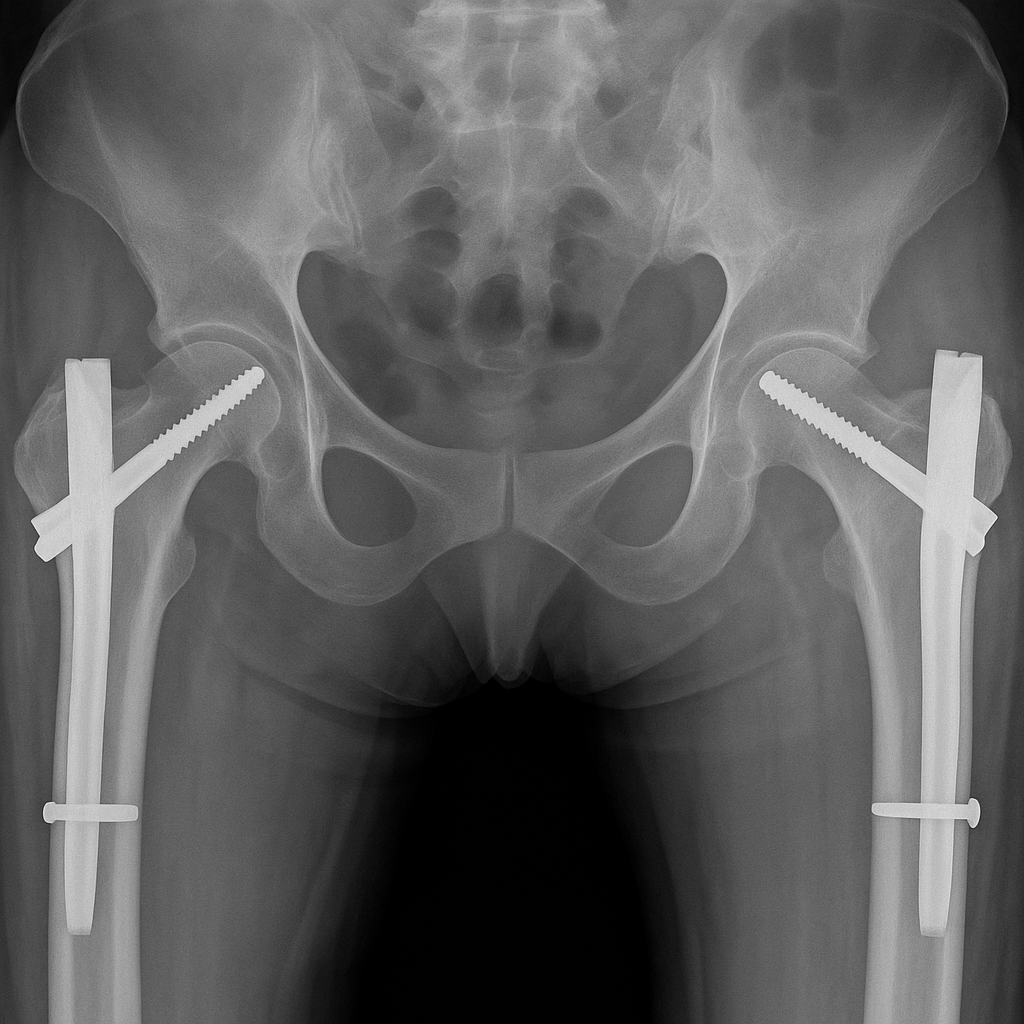
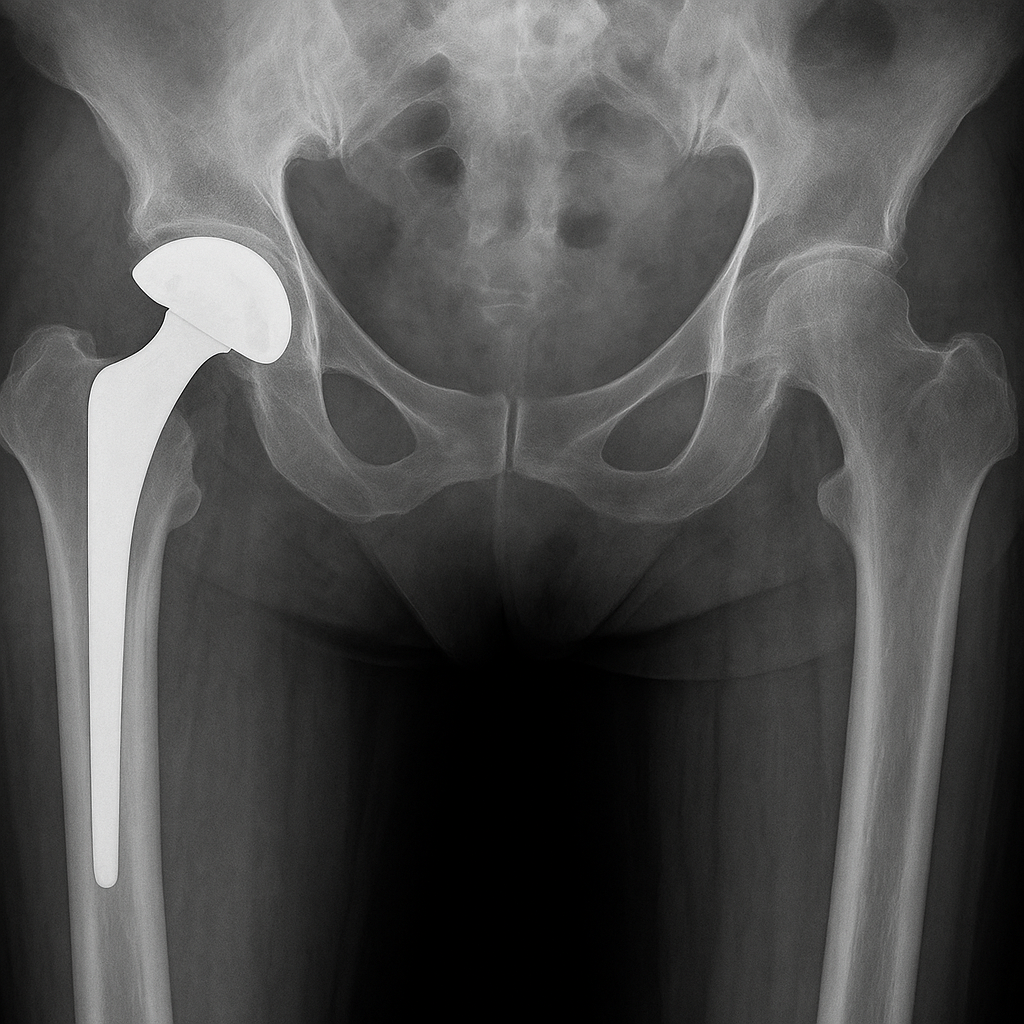
治療は一般的に手術が選択されます。代表的な術式は次の3つです。
手術方法によって荷重の開始時期やリハビリの進行が異なるため、術式の理解はリハ介入の基本となります。
骨接合術(プレートやスクリューを使用して骨を固定)
人工骨頭置換術/人工股関節置換術
手術のアプローチ方法と禁忌/脱臼肢位(※人工骨頭/関節置換術の場合)
人工骨頭置換術や人工関節置換術の場合は、手術のアプローチの方法での違いや各アプローチ方法による禁忌/脱臼肢位が異なります。
それぞれ、簡単に以下にまとめました。
| アプローチ名 | 切開部位 | メリット | デメリット |
|---|---|---|---|
前方アプローチ | 鼠径部~大腿前面 | ・筋肉を切離せず進入可能(筋温存) ・脱臼リスクが低い | ・視野が狭い ・技術習得に時間がかかる |
側方アプローチ | 大転子外側から | ・良好な視野 ・一般的で多くの施設で採用 | ・中殿筋への侵襲がある(跛行リスク) |
後方アプローチ | 臀部~大腿後面 | ・視野が広く操作しやすい ・大腿骨へのアクセスが良好 | ・脱臼リスクが比較的高い ・坐骨神経損傷の可能性 |
実際の臨床現場でアプローチの多い順番は、後方 > 側方 > 前方 アプローチの順番となっています。
各施設や病院によって異なりますので、参考程度で考えてください。
前方アプローチの禁忌肢位と注意点
主な禁忌肢位は・・・
・股関節過伸展
・外旋
禁忌の組み合わせ(脱臼肢位)は・・・・伸展+外旋 となります。
前方アプローチでは、前方の関節包を切離しており、前方脱臼のリスクがあります。
また、日常生活動作では、以下の注意が必要です。
・ベッドでの足を伸ばして体を反らす動作
・後方へ足を引く動作
側方アプローチの禁忌肢位と注意点
主な禁忌肢位は・・・
・内転(特に術後早期)
・外旋
禁忌の組み合わせ(脱臼肢位)は・・・・内転+外旋(個人差あり) となります。
側方アプローチでは、中殿筋や外側構造への侵襲がある場合、機能低下をきたすことがあります。
また、日常生活動作では、以下の注意が必要です。
・術側を下にして寝る動作
・内転を防ぐための外転枕などが有用
後方アプローチの禁忌肢位と注意点
主な禁忌肢位は・・・
・股関節屈曲 90°以上
・股関節内転
・股関節内旋
禁忌の組み合わせ(脱臼肢位)は・・・・屈曲+内転+内旋 となります。
後方アプローチでは、後方の関節包・外旋筋群を切離しており、後方脱臼のリスクが高くなります。
また、日常生活動作では、以下の注意が必要です。
・低い椅子や便座を避ける
・足を組まない
・横向きで寝る際は枕を挟む
それぞれの手術におけるアプローチ方法や禁忌肢位、術後のレントゲンやCT画像を適切に評価し、リハビリテーションの治療計画および指導を進めていくことが重要です。あわせて、主治医や執刀医から術中の詳細な情報を確認することで、より適切な対応につながるでしょう。
大腿骨近位部骨折のリハビリテーション
リハビリテーションの内容(時期別)
術式別の留意点
骨接合術:
骨癒合まで時間がかかるため、段階的な荷重制限に注意。中等度の疼痛が続きやすく、過負荷に注意しながら徐々に可動域と筋力訓練を進めていきましょう。
人工骨頭置換術:
術後早期から荷重可能なことが多く、早期離床と歩行練習が重要です。ただし、脱臼リスクには十分に配慮した上で機能練習や動作指導を進めていく必要があります。
人工関節置換術:
アプローチ方法によっては、脱臼予防のため、術後 2 週間は股関節外転枕を使用する場合もある。
※ 安静度については、主治医や執刀医へ確認してからリハビリテーションを進めましょう
術前のリハビリテーョン
大腿骨近位部骨折の術前リハビリテーション(プレリハビリテーション)は、
術後の回復促進や合併症予防、精神的安定のために重要です。
【プログラム( 状態に応じて実施 ) 】
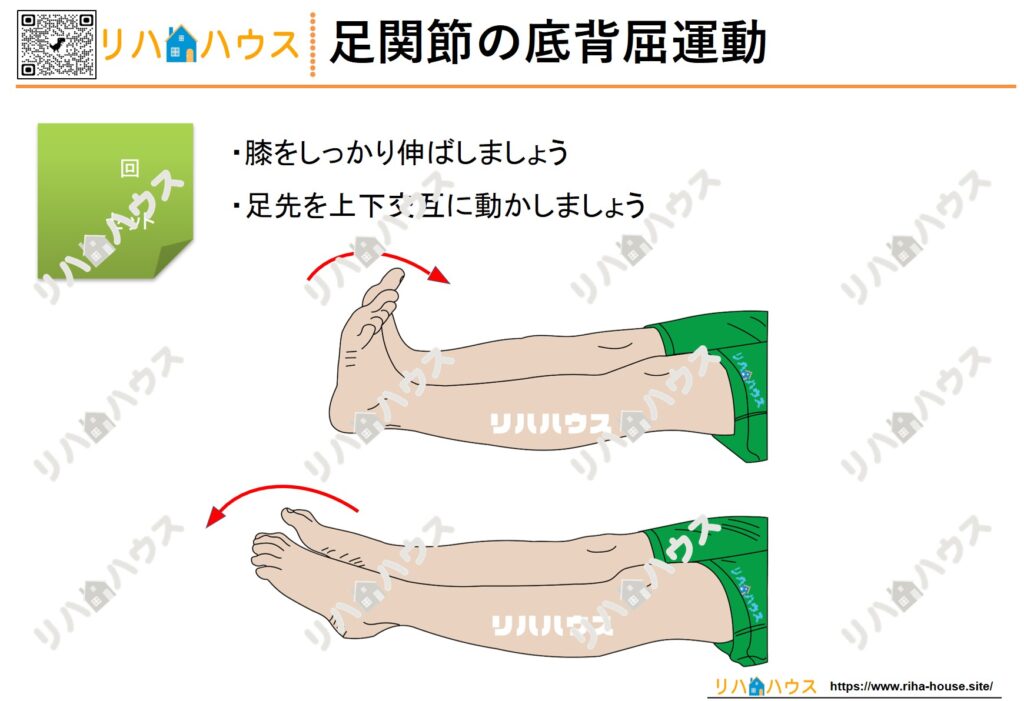
・足関節の自動底背屈運動( DVT予防 )
・健側下肢の筋力トレーニング
・両上肢筋力トレーニング
・体幹安定性エクササイズ
・健側下肢と上肢の関節可動域訓練
・ギャッチアップでの座位保持練習
・車椅子移乗(健側支持)動作の確認
・痛みに配慮したポジショニング指導
※ 術前でも使用できる運動やストレッチ素材を取り揃えています。
必要に応じてダウロードしてご活用ください!
-1024x726.jpg)
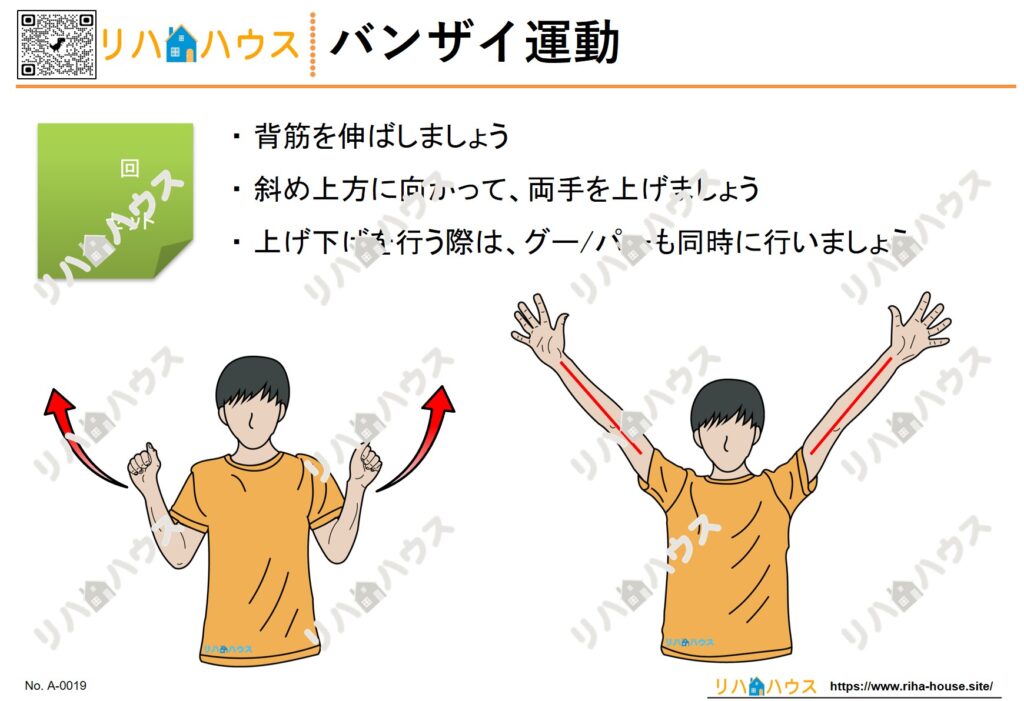
以下のページから、必要な素材をダウンロードしてください
急性期(術後~1週間)のリハビリテーション
大腿骨頸部骨折(骨接合術)の場合
術後早期からの介入がADL・移動能力の回復に直結します。
脱臼リスクや疼痛への配慮を踏まえつつ、日数ごとに適切な運動負荷の導入が求められます。
以下に、術後日数に沿って段階的に整理した介入内容を簡単に記載しています。
術後1日目(翌日)
・両上肢/健側下肢の可動域訓練や筋力訓練
・患側股・膝・足関節の関節可動域訓練
・股・膝周囲の等尺性筋収縮運動
・足関節の自動底背屈運動( DVT予防 )
・頭部挙上訓練(体幹筋へのアプローチ)
術後1~2日目
・体位変換訓練を介助下で導入
・ヘッドアップ座位練習を開始
・呼吸訓練の継続
術後2~3日目
・端座位訓練へ移行(循環動態を確認)
・健側下肢支持による車椅子移乗訓練
・患側の自動運動訓練を追加(股・膝関節)
術後4~7日目
・骨折型が非転位型であり、術中の整復・固定性が良好な場合は、立位訓練および荷重歩行訓練を開始していく(安静度は主治医に確認)
大腿骨頸部骨折(人工骨頭置換術)の場合
合併症予防と機能維持を目的に、術翌日からの早期介入が基本になります。
以下に、術後日数に沿って段階的に整理した介入内容を簡単に記載しています。
術後1日目(翌日)
・患側下肢の関節可動域訓練( 股関節・膝関節・足関節 )を開始
・疼痛に配慮しつつ、他動〜自動介助運動の範囲から開始
・股・膝関節周囲筋の等尺性筋収縮運動
・足関節の自動底背屈運動( DVT予防)
・体幹筋機能の維持目的で頭部挙上訓練
・両上肢、健側下肢の可動域訓練/筋力訓練
術後1~2日目
・疼痛が許容範囲内であれば、介助下での体位変換訓練を導入
・端座位訓練を開始し、健側下肢での支持を利用した車椅子移乗訓練へ移行
・端座位が安定してきた段階で、患側股/膝関節の自動運動訓練を追加
術後2~3日目
・立位訓練および荷重歩行訓練を開始
・一般的に人工骨頭置換術では荷重制限が設けられないことが多く、可能な範囲で早期離床を促す
・脱臼リスクを考慮し、動作指導・体幹回旋や股関節過屈曲の制限指導を併行して行う
大腿骨頸部骨折(人工関節置換術)の場合
人工股関節置換術は、重度の変形や骨折に対する機能再建手術として広く行われています。
術後リハビリではアプローチ方法に応じた脱臼リスク管理が特に重要であり、
術後早期からの段階的な離床・運動療法がADL回復の鍵を握ります。
術後0~2週間
・後外側アプローチでは、術後2週間は股関節外転枕を使用し、内転・内旋・屈曲位での脱臼を予防
・前方、前外側アプローチでは、脱臼リスクが低いため外転枕の使用は通常不要となることが多い
術後1日目
・患側股関節の自動介助運動を開始
・大腿四頭筋の等尺性筋収縮訓練
・足関節の自動底背屈運動(DVT予防)
・頭部挙上による体幹筋トレーニング
・健側下肢の自動運動
・両上肢の筋力訓練
術後1~2日目
・疼痛が許容範囲であれば、体位変換訓練および端座位練習を開始
・健側下肢の荷重を活用した車椅子移乗訓練を導入
・端座位保持が安定すれば、患側股、膝関節の自動運動訓練を追加
術後3~4日目
・立位訓練および荷重歩行訓練を開始
・通常は全荷重歩行(FWB)可能であるが、医師の指示により荷重制限を設けられることもある
・歩行器や四点杖を併用し、安全性を確保しつつ正しい歩容と動作指導を徹底する
・後外側アプローチでは、股関節内旋/屈曲/内転の複合動作(靴下の着脱・低い椅子への深座り)の回避指導を行う必要がある。
大腿転子部骨折(骨接合術)の場合
大腿骨転子部骨折に対する骨接合術後は、
可能な限り早期からの離床・運動療法を導入することが合併症予防およびADL回復に直結します。骨折型・固定性・全身状態を踏まえた段階的介入が求められます。
術後1日目
・患側の股関節・膝関節・足関節の関節可動域訓練を疼痛自制内で開始
・主に他動運動または自動介助運動から導入
・股関節、膝関節周囲筋の等尺性収縮運動
・足関節の自動底背屈運動(DVT予防)
・頭部挙上による体幹筋トレーニング
・健側下肢の自動運動
・上肢の可動域/筋力訓練
術後1~2日目
・疼痛が許容範囲であれば、体位変換訓練および端座位練習を開始
・健側下肢の荷重を活用した車椅子移乗訓練を導入
・端座位保持が安定すれば、患側股/膝関節の自動運動訓練を追加
術後2~3日目
・内固定の安定性が良好であれば、立位訓練および荷重歩行訓練を開始
・使用する内固定材(DHS、CHS、髄内釘等)や骨折の安定型/不安定型に応じて荷重許可を判断
・特にEvans分類で安定型(Type 1 group 1・2)であれば、早期荷重が許容されることが多い
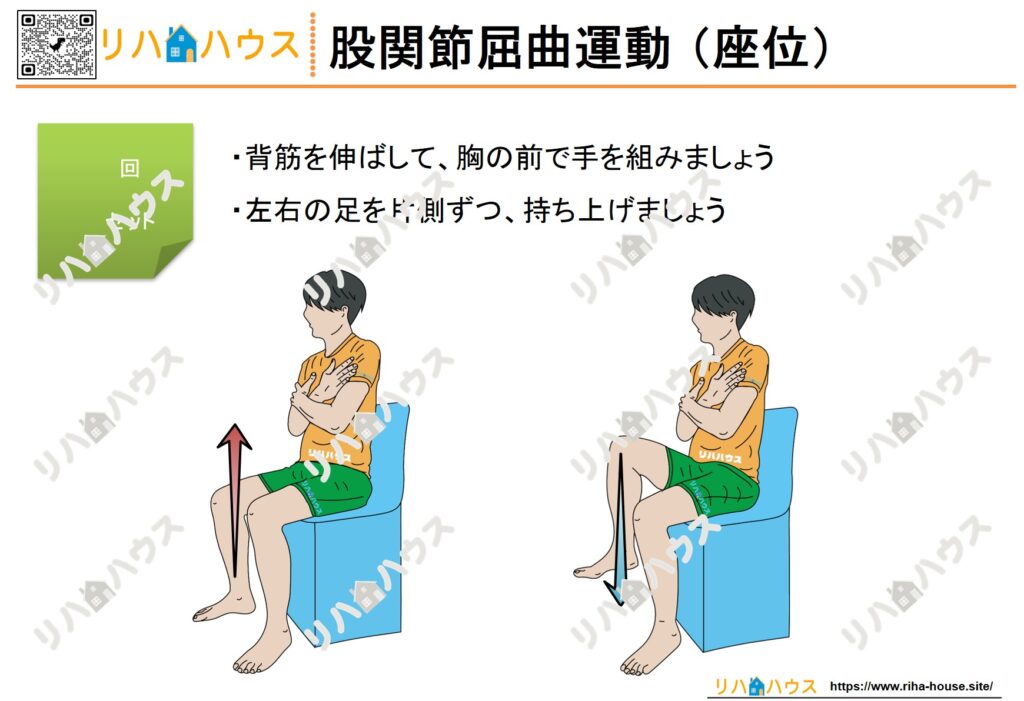
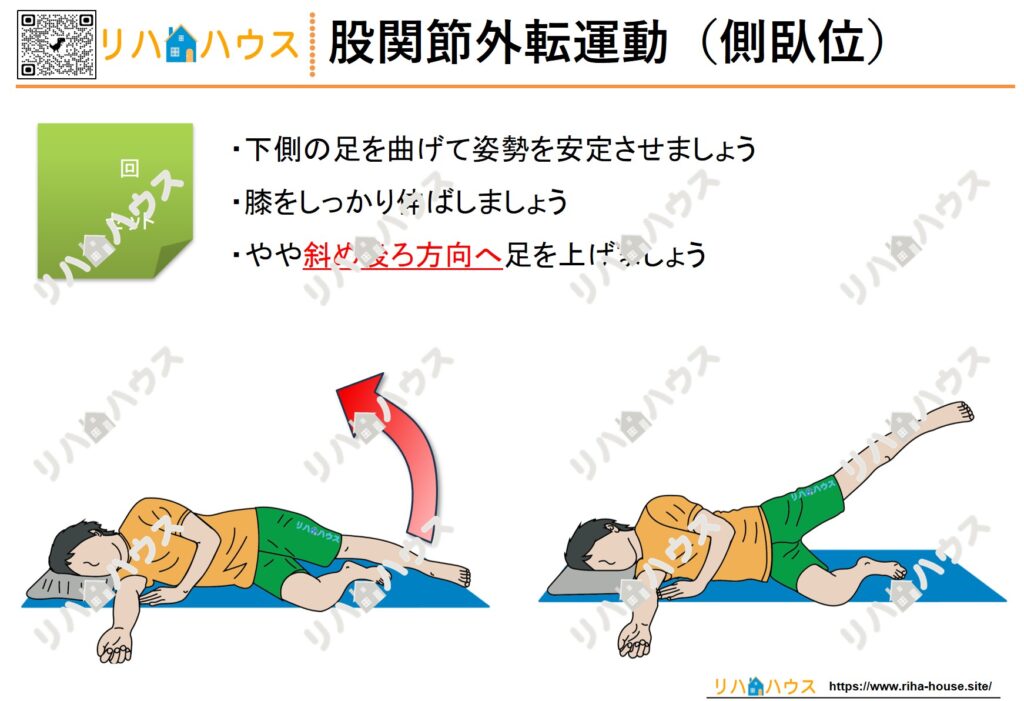
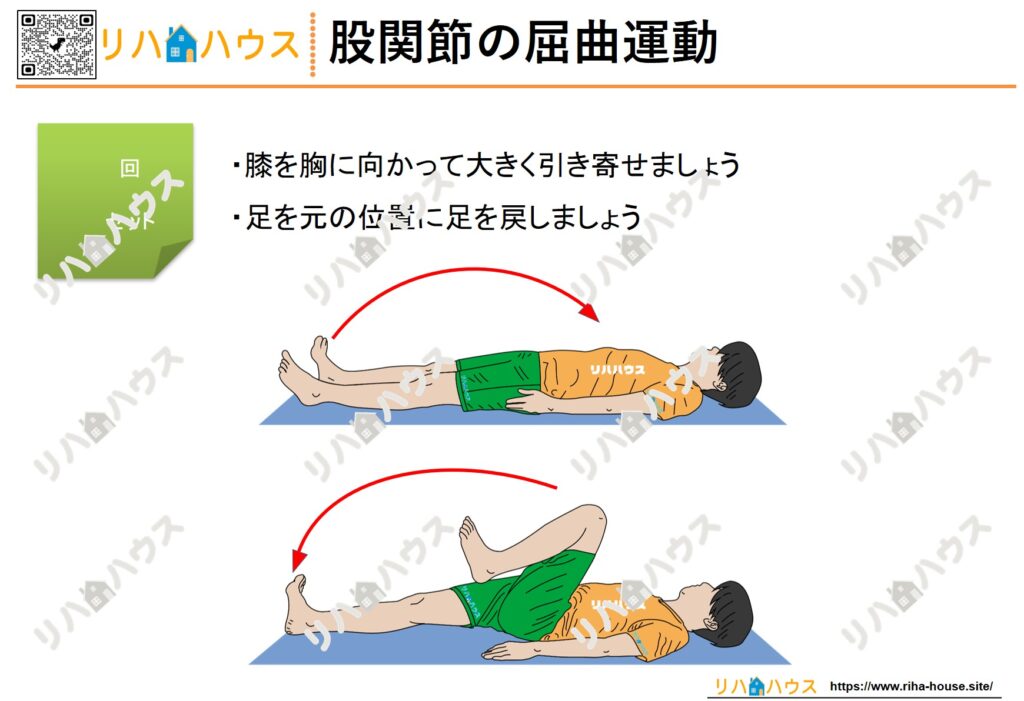
以下のページから、必要な素材をダウンロードしてください
回復期(術後1〜4週間)のリハビリテーション
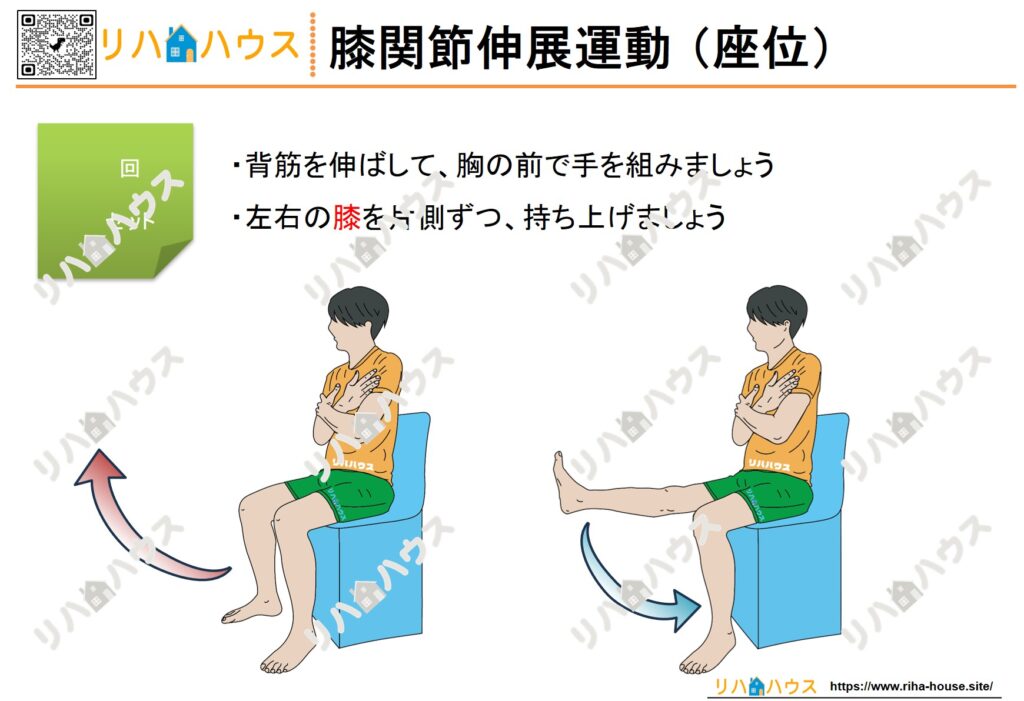
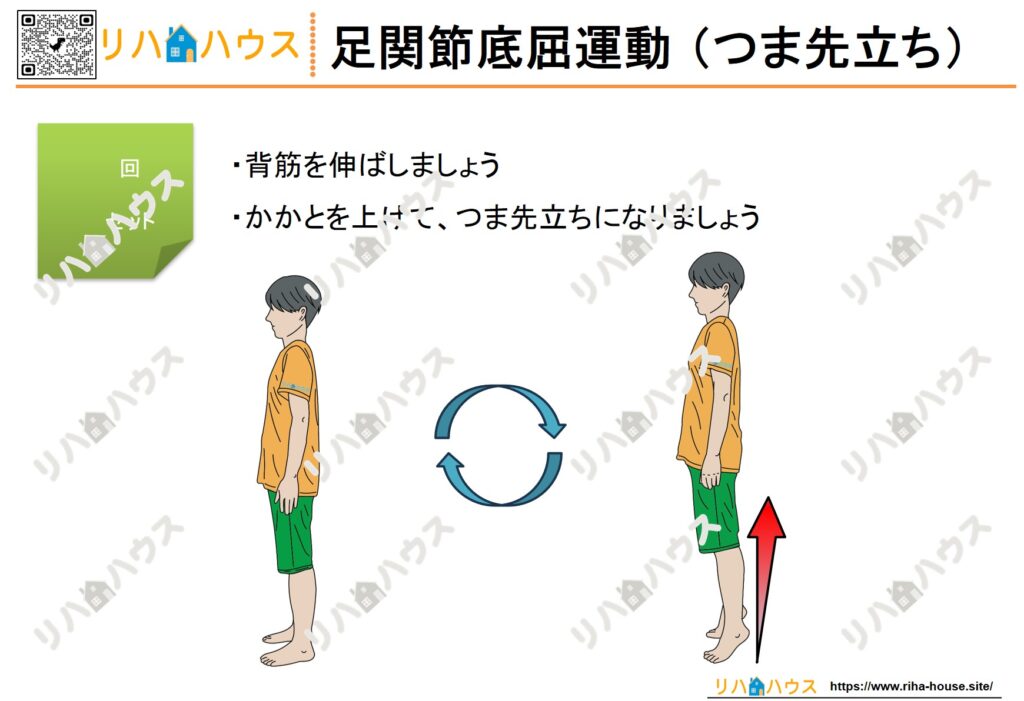
- 歩行補助具(歩行器/四点杖)の使用訓練
- 股関節周囲筋の筋力強化(SLR/クアドセット)
- 立位バランス練習(閉脚立位保持→荷重移動)
- 杖歩行練習/フリーハンド歩行/屋内移動練習
- 積極的な自主トレーニングの導入/指導
生活期(術後1か月以降)のリハビリテーション
- 実生活に即したADL練習(洗面/更衣/靴下の着脱)
- 公共施設/屋外の移動訓練(段差昇降/バスの乗降)
- 家屋/環境調整(手すり設置/マット除去/照明改善)
- 社会活動復帰支援(通所リハ/趣味活動への再参加)
回復期から生活期にかけても、自主トレーニングは非常に重要です!
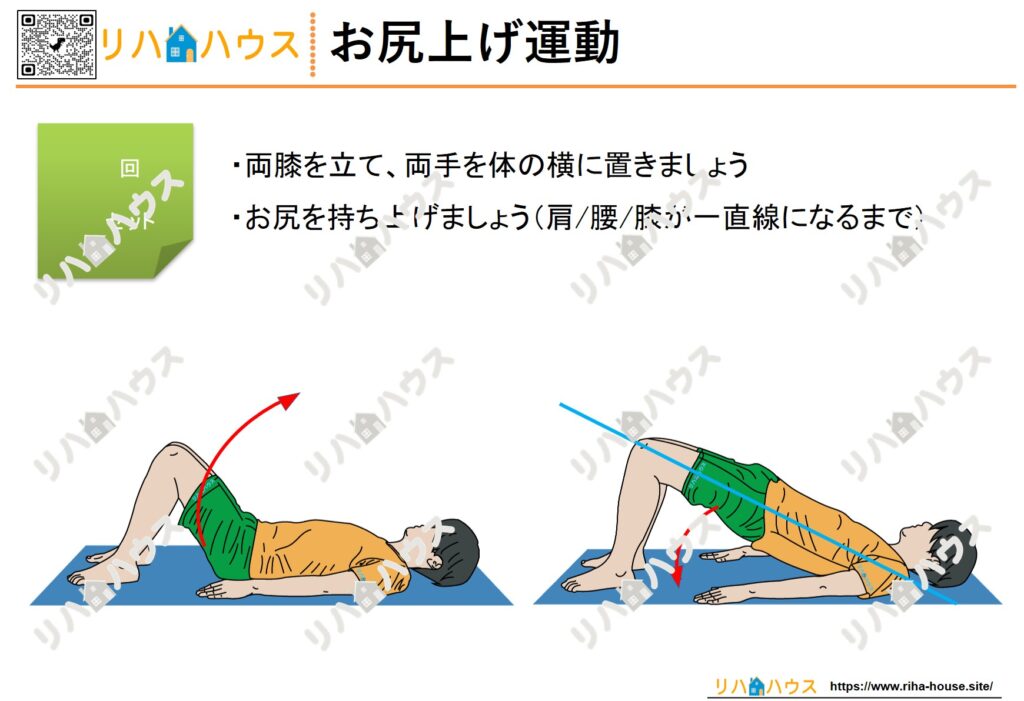

以下のページから、必要な素材をダウンロードしてください
リハビリテーションで確認すべきポイント
- DVT(深部静脈血栓症)の評価:
長期臥床によるDVTのリスクが高い場合、下腿周囲径の測定や必要に応じて下肢静脈エコー・造影CT・Dダイマー値などの客観的評価を行う。
- 下肢長差の評価:
転位のある骨折では左右差が生じやすいため、術前後の下肢長差を必ず確認・記録する。
- 骨癒合・インプラント固定の評価:
定期的にX線画像を確認し荷重許可範囲を確認する。荷重制限などの安静度は必ず主治医に確認する。
- 疼痛のコントロール:
鎮痛薬の効果発現時間や持続時間を考慮したタイミングで運動療法を実施し、疼痛の程度に応じた適切な運動負荷を設定することが重要である。また、医療スタッフ間で密に情報を共有し、患者の状態を常に把握しながら、安全かつ効果的なリハビリテーションを進める必要がある。必要に応じて、アイシングや適切な体位調整などの疼痛管理手法を併用することが望ましい。
- 脱臼予防(人工骨頭術後):
アプローチ別の禁忌肢位を確認し、それに応じた運動療法や動作指導、ポジショニングを行う必要がある。
- 受傷機転や転倒既往の評価:
転倒既往は再転倒および再骨折のリスクを高める重要な因子であるため、リハビリテーション開始時には詳細な転倒歴を確認することが不可欠である。得られた情報を基に、個々のリスクに応じたバランス訓練や歩行指導、住環境調整を計画的に進め、再発予防につなげていくことが求められる。
- 神経麻痺のリスク評価:
術後に患側下肢が外旋位をとっている場合、腓骨神経麻痺のリスクがあるため、早期のポジショニング指導と予防が必要。
多職種との連携

大腿骨近位部骨折のリハビリでは、リハビリの時間帯以外の病棟での管理も、患者の活動性向上に大きく影響します。
特に術後の早期離床や活動性向上を図るには、病棟全体で患者の安静度や抑制状況について共通理解を持つことが不可欠です。
そのため、病棟で使用する安静度表の作成や抑制状態(4点柵、体幹ベルト、各種センサーなど)の把握は、多職種間での情報共有において重要な役割を果たします。
また、リスク管理を徹底し、患者の能力を正確に評価したうえで、適切な安静度を設定し、段階的に活動性を高めていくことが求められます。
しかし、現場では看護師の担当交代が頻繁であることから、安静度に関する情報が曖昧になりやすいという課題があります。
術後の活動性を上げていくには、医師や看護師との密なコミュニケーションを通じて、安静度の目標や管理方針を共有することが不可欠です。
こうした課題を解消し、病棟全体で統一的な情報共有を実現するために、理学療法士・作業療法士・言語聴覚士が中心となって「安静度共有表」を作成・提供することが効果的です。
各病院や施設、訪問先で安静度表を使用されていない方は、是非使用してみてください。
-1024x761.jpg)
以下に、すぐにご活用いただける安静度の共有表を掲載しています。ぜひご利用ください。
ご家族・介護者へのアドバイス

1.環境面【転倒/再骨折の最大リスクを防ぐ】
転倒防止が最重要! 術後再骨折のリスクは非常に高いため、徹底して対策を行うこと。
- 家中の段差・敷居は極力なくす
- スロープや踏み台は安定性に注意
- 滑りやすい床(廊下・浴室・トイレ)に滑り止めマットを使用
- 廊下・トイレ・浴室・寝室に手すり設置/夜間用ライト活用
2.移動面【移動は焦らせない/無理をさせない】
患者本人のペースに合わせる/急がせたり強引に動かさないことが脱臼・転倒防止に直結する。
- 無理に引き起こさない(寝起き・立ち上がり時は慎重に)
- 移動前に痛みコントロールがされているか確認
- 歩行補助具(杖・歩行器)は必ず正しいサイズ・使い方を確認(自己流使用は危険)
3.排泄面【トイレ動作は脱臼/転倒のリスクが高い】
術後は排泄動作時の転倒が最も多い。必ず動線確保と動作確認を行うこと。
- トイレまでのルートにつかまる場所/手すりを設置
- トイレ内に手すり・ポータブルトイレ活用(特に夜間は注意)
- 衣服は着脱しやすいものにする
- 夜間は必ず照明を確保/ベッド横に呼び鈴など配置
4.食事面【姿勢と誤嚥予防/自立支援】
食事時の姿勢が悪いと誤嚥や転倒につながる。正しい姿勢を守る。
- できるだけ椅子/車椅子での食事(ベッド上はできるだけ避ける)
- 誤嚥予防のため頭部をやや前屈させた姿勢をとる
- 滑り止めマット使用・軽量食器/扱いやすいカトラリー選択
- 本人の意欲を尊重し自分で食べられる範囲は見守る
5.ADL面【過介助を避ける/自立意欲を保つ】
“やってあげすぎ”は機能低下を招く。本人の能力に応じて“させる支援”を意識。
- 衣類・靴は滑りにくく着脱しやすいもの(マジックテープ靴・前開きシャツ等)
- せん妄予防のため、生活リズム(起床・食事・リハビリ・入浴・就寝)を一定に保つ
- 過介助は避け、「できること」は本人に任せ、見守りと声かけ中心のサポートする」
6.禁忌肢位【ご本人/ご家族への脱臼肢位の理解】
人工骨頭/人工股関節術後は特に「禁忌肢位」に細心の注意が必要。家族が誤った介助を行うと脱臼リスク大。
患者本人、家族全員が禁忌肢位を示したイラスト・資料を理解・共有しておくことが必要です。
共有できるパンフレットを下記のページにて配布しています。是非、ご活用ください!
-1024x725.jpg)


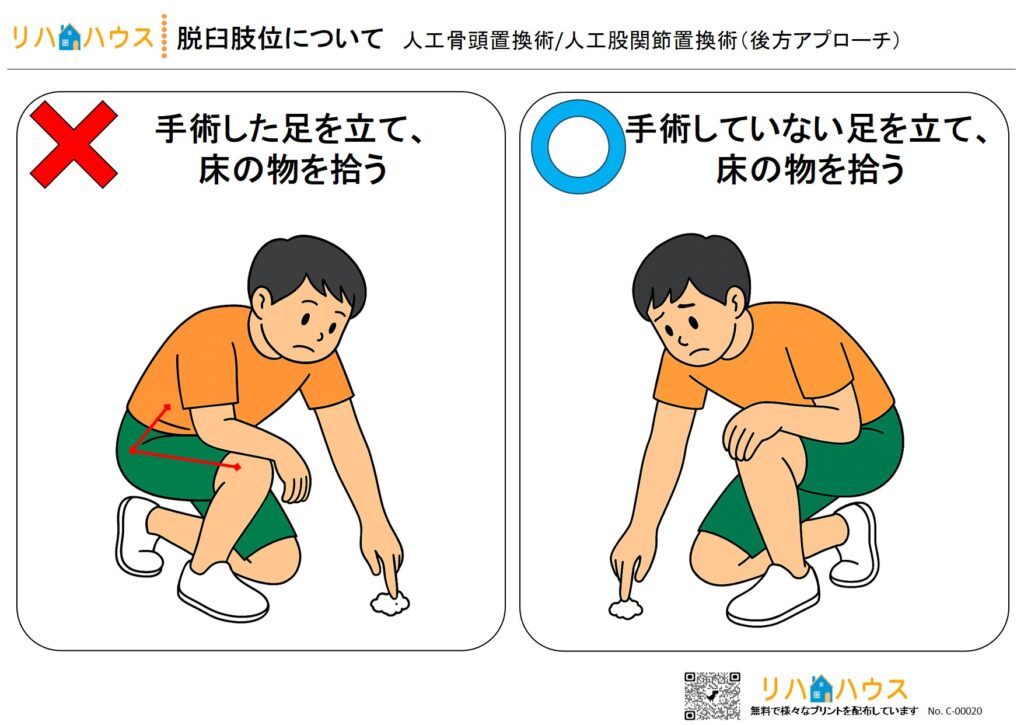
以下に、すぐにご活用いただける脱臼肢位についての資料を掲載しています。ぜひご利用ください。
回復予測:年齢/術前ADL/術式
年齢や術前ADL、術式による機能回復やADLの回復予測を簡単に表でまとめました。
あくまで目安であり、全員が以下の見込み通りになるか、個人差があります。
| 年齢・術前ADL | 術式 | 回復の見込み | 備考・退院後の傾向 |
|---|---|---|---|
65~80歳 術前:自立歩行 | 人工骨頭置換術(BHA) | 約80~90%が術前ADLに近い状態へ回復(3ヶ月程度) | 杖歩行での自宅復帰が多い。早期荷重が可能で回復が早い。 |
骨接合術(ORIF) | 約70~85%が自立歩行まで回復可能 | 骨癒合まで時間がかかるが、関節温存の利点あり。 | |
人工股関節置換術(THA) | 約85~95%が術前以上のADLへ回復可能 | 慢性疾患への適応が多く、術前より改善するケースも。QOLの大幅向上が期待される。 | |
80歳以上 術前:杖歩行~軽介助 | 人工骨頭置換術(BHA) | 約50~70%が杖歩行レベルへ回復 | ADLはほぼ維持。転倒再発への配慮が重要。 |
骨接合術(ORIF) | 約40~60%が屋内歩行レベルまで回復 | 骨癒合遅延や再転倒リスクが高く、慎重な介入が必要。 | |
人工股関節置換術(THA) | 約60~80%が屋内歩行~杖歩行可能 | 高齢者でも適応あり。筋力や認知機能が安定していれば良好な予後。 | |
認知症・ADL全介助 | 人工骨頭置換術(BHA) | 約30~50%が車椅子移動可能 一部はトイレ移乗など自立可能 | 離床促進と拘縮・褥瘡予防が重要。 |
骨接合術(ORIF) | 約20~40%で座位保持・移乗が可能 | 骨癒合期間が長く、ADLの改善は限定的。 | |
人工股関節置換術(THA) | 約30~50%が軽介助下で生活可能 | 認知機能の状態によって左右されやすく、脱臼リスク管理が重要。 |
回復予測から読み取れる重要なポイント
- 術式だけでなく、「年齢」と「術前ADL」が予後を大きく左右する
- THAはADL改善が期待できる術式だが、術後管理(禁忌肢位・脱臼リスク)を適切にリハで指導する必要がある
- BHAは高齢者に多く選択されるが、脱臼肢位の教育と早期離床のバランスを取るリハ計画が重要
- ORIFは解剖構造が温存されるため若年者に有利だが、荷重制限があるため離床・移動練習のタイミングに注意が必要
- 認知症の患者は術式にかかわらず回復が限定的になりやすく、「離床・拘縮予防・環境調整・介助方法の指導」に重点を置く必要がある
- 術後の早期介入が全術式で回復の鍵となる。特にBHA・THAでは早期荷重が可能なため、急性期から積極的な介入が予後を左右する
- 術式ごとに「脱臼リスク・荷重制限・耐用年数」などが異なるため、個別のリハ計画と退院支援(住宅改修、福祉用具選定)が必要
まとめ
大腿骨近位部骨折は、高齢者のADL低下や寝たきりにつながる重大な外傷です。
適切な術式の理解と時期に応じたリハビリテーション介入、多職種との連携が機能回復や社会復帰への鍵を握ります。
術後のリハビリテーションは、医師や看護師、理学療法士や作業療法士と相談しながら、運動療法を進めていくことが大事です。
本記事では、簡単な疾患の概要や術式、リハビリテーション、そして、自主トレ素材や便利プリントを紹介しました。
ぜひ、現場やご家庭での支援にお役立てください。
大腿骨近位部骨折の方に対する自主トレーニング集を時期別でまとめています。
是非ご活用ください!